急増する子宮頚がん、ワクチン接種で予防を!
若い女性にも多く、子宮を失ったりする悲劇を減らそう
『子宮頸がんのお話』
若い女性にも多く、子宮を失ったりする悲劇を減らそう
『子宮頸がんのお話』
北海道対がん協会 細胞診センター
藤田 博正
藤田 博正
1.子宮頸がんの原因
2.子宮頸がんの発生年齢
3.子宮頸がん(初期がん)および頸部病変(がんの前段階)の治療
4.子宮頸がんおよび頸部病変の治療、その後
5.子宮頸がんにならない究極的方法
表1
英国における子宮頸がん罹患率は1971年から公表されていますが、当時20歳代の罹患率は10万人あたり20人台でした。しかし、がん検診率が80%を超えた1998年になると、20歳代後半の罹患率は340.4人へと上昇し、各年代で最も高くなっています。
図.1 日本人女性(20〜29歳)の各種がん罹患率の推移
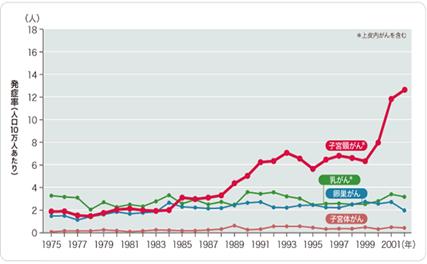
20歳代女性の子宮頸がん罹患率は近年、急上昇しています。2002年度の罹患率は10万人あたり13人くらいでしょうか(英国では340人超)。この値は英国における1971年以前の数値です。20歳からのがん検診は2004年からで今年で5年目です。英国からは30年以上遅れてしまいました。

 がんは加齢とともに罹患しやすくなる、ま、言ってみれば老人病みたいなものらしいですが、本当の発生の原因がよくわからないので、三大標準治療以外にも色々な情報があふれています。中には詐欺的なものや有害なものもあって摘発されたりしますが、一部のがんの中にはウイルスが原因であることが分かってきたようです。子宮頚がんの原因であるHPVはその中でも典型的なもののようですが、ワクチンを接種すれば罹患しにくいということは新型インフルなどでも一般的になんとなくわかりますが、子宮頚がんについてこのように分かりやすくきちんとご説明をいただいたのは大変ありがたいことです。
がんは加齢とともに罹患しやすくなる、ま、言ってみれば老人病みたいなものらしいですが、本当の発生の原因がよくわからないので、三大標準治療以外にも色々な情報があふれています。中には詐欺的なものや有害なものもあって摘発されたりしますが、一部のがんの中にはウイルスが原因であることが分かってきたようです。子宮頚がんの原因であるHPVはその中でも典型的なもののようですが、ワクチンを接種すれば罹患しにくいということは新型インフルなどでも一般的になんとなくわかりますが、子宮頚がんについてこのように分かりやすくきちんとご説明をいただいたのは大変ありがたいことです。
先生もはじめに「がん年齢になったからそろそろ接種しようかというのは大間違い」とおっしゃってますが、そのことも含めて、最近はがんのワクチン「療法」などということも聞きますので、子宮頚がんワクチンはあくまでも予防のためで、治療のためのものではない、つまり子宮頚がんワクチンで子宮頚がんが治るというのではないということですね。
 治療ワクチンではありません。あくまでも、子宮頸がんの原因となるHPV感染を防ぐ目的で製造されたものです。
治療ワクチンではありません。あくまでも、子宮頸がんの原因となるHPV感染を防ぐ目的で製造されたものです。
 ところでそうなると市民サイドでは12月からはどこの病院でも接種できるのかという疑問がでてきますが、その辺はどうでしょうか。
ところでそうなると市民サイドでは12月からはどこの病院でも接種できるのかという疑問がでてきますが、その辺はどうでしょうか。
 多くの医療機関で接種可能となると思いますが、詳細については産婦人科学会等で検討中とのことです。まだ詳しい話は私のところには届いていません。
多くの医療機関で接種可能となると思いますが、詳細については産婦人科学会等で検討中とのことです。まだ詳しい話は私のところには届いていません。
<接種についての情報は分かり次第HPでお知らせします。>
 婦人科のがんですから産婦人科はもちろんでしょうが、小児科でも接種できるようですね。
婦人科のがんですから産婦人科はもちろんでしょうが、小児科でも接種できるようですね。
 小児科の先生方とも話し合いが持たれています。
小児科の先生方とも話し合いが持たれています。
小児科の医療施設でもワクチン接種可能となると思います。しかし、小児科の先生方は子宮頸がんの詳しい知識は持っていないかも知れません。
 大きな病院でなくてもいわゆる診療所とかクリニックでも。
大きな病院でなくてもいわゆる診療所とかクリニックでも。
 ワクチン接種が始まった当初はわかりませんが、いずれ小規模な医療機関でも可能となると思います。
ワクチン接種が始まった当初はわかりませんが、いずれ小規模な医療機関でも可能となると思います。
 次に知りたいのは費用です。保険がきくのか、接種を受ける人の負担は実際いくらぐらいでしょうか。
次に知りたいのは費用です。保険がきくのか、接種を受ける人の負担は実際いくらぐらいでしょうか。
 ワクチンは計3回(半年間に)接種しなければなりません。1回につき1万4〜5千円前後と言われています。3回で5万円弱くらいと思われます。高いと思われますでしょうが、もし子宮頸がんになり、円錐切除後の流産や早産の心配、または子宮を失う、さらに手術や放射線治療の医療費を考えると、高価はいえないと思います。
ワクチンは計3回(半年間に)接種しなければなりません。1回につき1万4〜5千円前後と言われています。3回で5万円弱くらいと思われます。高いと思われますでしょうが、もし子宮頸がんになり、円錐切除後の流産や早産の心配、または子宮を失う、さらに手術や放射線治療の医療費を考えると、高価はいえないと思います。
 日本産科婦人科学会、日本婦人科腫瘍学会、日本小児科学会は年少者への優先接種と公費負担を求める声明を出しているようですが。
日本産科婦人科学会、日本婦人科腫瘍学会、日本小児科学会は年少者への優先接種と公費負担を求める声明を出しているようですが。
 はい、その通です。イギリスやオーストラリアを始め多くの先進国ではワクチン接種は公費負担で無償です。日本も先進国の仲間であるなら、無償にすべきと思います。皆さんも応援してください。またこの会からも国民、市民の声として、国や自治体に発信してください。
はい、その通です。イギリスやオーストラリアを始め多くの先進国ではワクチン接種は公費負担で無償です。日本も先進国の仲間であるなら、無償にすべきと思います。皆さんも応援してください。またこの会からも国民、市民の声として、国や自治体に発信してください。
 不幸にして子宮頚がんになってしまった場合ですが、「初期の子宮頸がんは、通常子宮すべて摘出」なんでしょうか。もちろん個別にみればそれぞれ最適な治療法が選択されるのでしょうが、Ⅰ期の子宮頚がんは世界的には8割が放射線治療で2割が手術のようですが、日本では全く逆の8割が手術で2割が放射線治療・・・。
不幸にして子宮頚がんになってしまった場合ですが、「初期の子宮頸がんは、通常子宮すべて摘出」なんでしょうか。もちろん個別にみればそれぞれ最適な治療法が選択されるのでしょうが、Ⅰ期の子宮頚がんは世界的には8割が放射線治療で2割が手術のようですが、日本では全く逆の8割が手術で2割が放射線治療・・・。
 日本では初期の0期あるいは1a期(5mm以内の浸潤)では通常内視鏡下子宮単純全摘術を行います。この手術では術後5〜7日目に退院可能で、術後後遺症もありません。0期は円錐切除でよいことも多く、レーザー治療では日帰り手術を行っている施設もあります。しかし、1b期以上の進行癌の治療に関しては婦人科医と放射線医の考え方の違いがあるようです。
日本では初期の0期あるいは1a期(5mm以内の浸潤)では通常内視鏡下子宮単純全摘術を行います。この手術では術後5〜7日目に退院可能で、術後後遺症もありません。0期は円錐切除でよいことも多く、レーザー治療では日帰り手術を行っている施設もあります。しかし、1b期以上の進行癌の治療に関しては婦人科医と放射線医の考え方の違いがあるようです。
 その他ワクチンの接種を受ける場合の注意などを。風邪をひいている、薬を服用している、妊娠中とか生理期間中は避けるとか。
その他ワクチンの接種を受ける場合の注意などを。風邪をひいている、薬を服用している、妊娠中とか生理期間中は避けるとか。
 あまり考える必要はないと思いますが、一般のワクチン接種と同様に発熱時、妊娠時は避けた方が良いでしょう。また、このワクチンは通常の弱毒化ワクチンや不活性化ワクチンと違い、遺伝子工学により作成されたサブユニットワクチン(病原体の遺伝子が含まれていないワクチン)で、感染の危険性などはありません。ただし、アジュバンド(免疫を増強剤)といったものを使用し、これに関してはメーカーにより違いがあるようです。重篤な副作用は無いと聞いています。
あまり考える必要はないと思いますが、一般のワクチン接種と同様に発熱時、妊娠時は避けた方が良いでしょう。また、このワクチンは通常の弱毒化ワクチンや不活性化ワクチンと違い、遺伝子工学により作成されたサブユニットワクチン(病原体の遺伝子が含まれていないワクチン)で、感染の危険性などはありません。ただし、アジュバンド(免疫を増強剤)といったものを使用し、これに関してはメーカーにより違いがあるようです。重篤な副作用は無いと聞いています。
 女性にとっては大きな負担となる内診ですが、ワクチン接種だけでしたら内診は必要ないですね。
女性にとっては大きな負担となる内診ですが、ワクチン接種だけでしたら内診は必要ないですね。
 もちろんです。主な対象は11〜14歳のセクシャル・デビュー前の女の子です。準優先接種は15歳から45歳までが対象となります。
もちろんです。主な対象は11〜14歳のセクシャル・デビュー前の女の子です。準優先接種は15歳から45歳までが対象となります。
 しかしワクチンを接種さえすればすべてOKというわけにもゆかないでしょうから、検診も欠かせませんね。
しかしワクチンを接種さえすればすべてOKというわけにもゆかないでしょうから、検診も欠かせませんね。
 現在あるのは最も癌発症率が高いとされるHPV16型、と18型(メーカーによっては6型、11型:尖形コンジローマの原因HPV)に対するワクチンです。子宮頸がんの原因HPVはその他に31型、33型、35型、52型58型などがあります。これらの型は16型ファミリーで、クロスプロテクション(交差防御)が大いに期待できますが、完全に防御できるとは行かないでしょう。また極少数ですがHPVとは関係がない子宮頸がん(特殊型腺癌)も存在します。やはり子宮がん検診は続けるべきです。
現在あるのは最も癌発症率が高いとされるHPV16型、と18型(メーカーによっては6型、11型:尖形コンジローマの原因HPV)に対するワクチンです。子宮頸がんの原因HPVはその他に31型、33型、35型、52型58型などがあります。これらの型は16型ファミリーで、クロスプロテクション(交差防御)が大いに期待できますが、完全に防御できるとは行かないでしょう。また極少数ですがHPVとは関係がない子宮頸がん(特殊型腺癌)も存在します。やはり子宮がん検診は続けるべきです。
 先生もおっしゃる通り日本ではがん登録もがん検診登録も未整備で検診率も先進国中最低というのでは、将来先進国で子宮頚がんがほとんど絶滅できても日本だけは子宮頚がん患者を治療しているというような状態になるかもしれませんね。
先生もおっしゃる通り日本ではがん登録もがん検診登録も未整備で検診率も先進国中最低というのでは、将来先進国で子宮頚がんがほとんど絶滅できても日本だけは子宮頚がん患者を治療しているというような状態になるかもしれませんね。
 本当ですね。多くの国民が医療行政のあり方について注視していくようにしなければなりません。この会がその一翼を担うことに期待しています。
本当ですね。多くの国民が医療行政のあり方について注視していくようにしなければなりません。この会がその一翼を担うことに期待しています。
略歴
皆さんは子宮頸がん検診を受けたことがありますか? そろそろ50歳代になったし、がん年齢に近づいた、子宮頸がんも心配だからそろそろ受けてみようかと考えている方も多いのではないでしょうか(これは大きな間違い!)。ではいったい子宮頸がんとはどの様ながんなのでしょう? 実は子宮頸がんはヒト・パピローマ・ウイルス(以後HPV)と呼ばれる伝染性のいぼウイルスの仲間が引き起こすがんなのです。HPVが子宮頸部の細胞に感染し増殖すると、はじめに細胞や核(遺伝子:DNAを納めているところ)に変化を及ぼします。がん検診ではクラスⅢa,Ⅲbや最近では扁平上皮内病変(扁平上皮:からだの外表を覆う皮膚や粘膜を構成している細胞)といった言葉で表現されます。さらにHPVは核の中にある我々の遺伝子の中に侵入し、住み着いてしまいます(これを組み込み: integrationと言います)。このため本来ヒト遺伝子中には存在しないはずのHPVのDNAが入ることにより、ヒトの遺伝子が変異したり、あるいは正常な遺伝子の働きを変化させます。これが子宮頸がん発生の成り立ちで、感染からがん発生まで5〜10年とも言われています。
2.子宮頸がんの発生年齢
なぜ、HPVが外表(外陰部)から7cmも8cmも奥にある子宮頸部に感染するのでしょうか? 通常、子宮頸部と接触する物は、男性のペニスです。子宮頸部のHPV感染は主に性交を介して、人から人(男性⇔女性)へうつるのです。日本中の多くの医療機関が、若いほどHPV感染が多く、特に10歳代後半の感染率が30〜40%に達していると報告しています。先に、HPV感染からがん発生まで5〜10年後と言いましたが、私たちの施設では、子宮頸がん発見率(大多数が子宮頸がん0期:上皮内がん)が最も高いのは20歳代です。日本では20歳から子宮がん検診が公費で受けられるようになったのは2004年からです。がん登録やがん検診登録制度がしっかりして、20歳代のがん検診率も80%を超えている英国とがん検診がほとんど行われていない日本の例をお示しします(表.1、図.1)。子宮頸がん罹患率(同意語として発見率)が欧米の国々と日本が違うとは考えられません、罹患率が低いのはがんを見つける行為(がん検診)が行われていないために、子宮頸がんが発見されていないだけで、多くの未発見のがん患者さんが国内に存在しているはずです。推測ですが、20歳代の子宮がん検診率は数%(多分2〜3%)と思われます。日本国は、がん登録さえ行われていない国で、がん検診登録はほとんど皆無の状態です。我々日本の正確なデータを示されないのは残念であり、大変悔しい想いです。
3.子宮頸がん(初期がん)および頸部病変(がんの前段階)の治療
初期の子宮頸がんは、通常子宮すべて摘出します。一方、未婚、あるいは挙児希望の場合は子宮頸部の病変をメスやレーザーなどで切除するか(円錐切除)、あるいは焼灼、蒸散などで取り除く治療を行います。
2006年に米国産婦人科学会から子宮頸部病変に対するガイドラインが発表されました(米国のガイドラインは世界の標準治療となる可能性が大きく、日本もこのガイドラインに沿うことになると思われる)。ガイドラインよると子宮頸がんの前段階で上記治療を開始します。治療後は子宮頸がんになる危険性はほとんどなくなります。「これでがんに成らなくて良かったね」となるところなのですが、ちょっと待ってください。
2006年に米国産婦人科学会から子宮頸部病変に対するガイドラインが発表されました(米国のガイドラインは世界の標準治療となる可能性が大きく、日本もこのガイドラインに沿うことになると思われる)。ガイドラインよると子宮頸がんの前段階で上記治療を開始します。治療後は子宮頸がんになる危険性はほとんどなくなります。「これでがんに成らなくて良かったね」となるところなのですが、ちょっと待ってください。
4.子宮頸がんおよび頸部病変の治療、その後
子宮頸がんが最も多い年齢は20歳代後半(注、ではその前がん段階の頸部病変は20歳代の前半でしょうか。この年代の多くの女性は未婚で、未出産の方たちです。妊娠、分娩に円錐切除後(いわば巾着のしまる部分が短くなった状態)などは影響をあたえないのでしょうか。2008年にノルウェーで15万人の産婦を対象とした大規模な試験(コホート試験)が報告されました。この報告によると子宮頸部の円錐切除を受けた女性は受けていない女性の3〜4倍のリスクで流産や早産が起きるとされました。特に24〜27週の早期早産の相対的危険度は4.4(受けていない場合を1とする)でした。この時期に未熟児の体重は500〜1000gに相当します。(尚、日本では22週から早産(約500gの未熟児))。現在、周産期センター(NICU)はとこでも満床で、大変な状態が続いています。また「早期早産(500〜1000g)で出産した児が全員、正常な発育ができる」と言った保障はないのです。
5.子宮頸がんにならない究極的方法
私は、今北海道対がん協会で子宮頸がんの早期発見や前段階の人たちを見つけるために、がん検診を日夜行っています。前がん段階や初期がんで見つかった場合、生命やその後の生活などに対して保障はしてあげられますが、どうしても円錐切除などの治療が不可欠となってきます。では、このような治療をせずに、あるいは子宮頸がんそのものに罹らなくする方法はあるのでしょうか。実はあるのです。最初の項で子宮頸がんはHPVの感染によって起きるといいましたが、まさにHPVに感染さえしなければ、子宮頸がんは発生しないのです。感染をさせないようにするHPVに対するワクチンが開発され、全世界111カ国で使用が始まっています。特にイギリスやオーストラリアでは国を挙げて、ワクチン接種を勧め、ワクチン接種率は対象者の70〜90%に達したともいわれています(もちろん無償です)。このワクチンはHPV本体(DNAや発がんに係わるタンパク)ではなく、HPVの鎧(カプシド)に対しての抗体で、感染する前にウイルスの鎧に抗体(中和抗体)がつくと、細胞に感染出来なくなります(鎧に矢がささり、動けなくなったと考えればよいかも)。しかし、抗体はウイルスの本体に対するものではないので、細胞に感染してしまった後では、効きません。先にお話しましたが、10歳代後半では30〜40%の女性がHPVに感染しています。感染ルートは主に性行為です。これを考えると性交渉を持つ前の年代、すなわち12〜13歳くらいが最適とされます。イギリスなどでは国策として、この年代の少年少女たちが多数出演するコマーシャル番組がテレビやインターネット等で放映され、全国民にHPVワクチンの学習と理解を浸透させています。先進国では20年あるいは30年後、子宮頸がんは根絶され、過去の病気となっているかもしれません(現状から見ると、日本国は取り残される可能性大)。なお、2009年に発表されたLancetの文献では、「成人になっていても、HPVに感染していなければ、HPVワクチンの効果は期待できる」とされています。20歳代、30歳代、40歳代の方々にもHPVワクチン接種をお勧めします。
注) 国立がんセンターの統計では子宮頸がんの罹患率のピークは30歳代後半になっているが、我々のデータや英国のデータ(表1参照:エビデンスが高い)から、20歳代と思われる。
注) 国立がんセンターの統計では子宮頸がんの罹患率のピークは30歳代後半になっているが、我々のデータや英国のデータ(表1参照:エビデンスが高い)から、20歳代と思われる。
表1
年齢・年度 |
1971 |
1974 |
1977 |
1980 |
1983 |
1986 |
1989 |
1992 |
1995 |
1998 |
20-24 |
6.5 |
11.8 |
17.9 |
20.4 |
24.6 |
70.8 |
105.6 |
144.0 |
184.4 |
226.6 |
25-29 |
22.2 |
34.8 |
49.8 |
64.1 |
78.4 |
176.8 |
189.6 |
222.4 |
286.8 |
340.4 |
30-34 |
29.0 |
42.2 |
56.9 |
71.5 |
95.1 |
201.5 |
211.5 |
201.5 |
217.0 |
255.5 |
35-39 |
26.9 |
34.3 |
51.7 |
57.0 |
72.2 |
152.9 |
164.7 |
157.8 |
153.9 |
156.5 |
40-44 |
22.3 |
23.6 |
27.8 |
33.6 |
44.7 |
102.3 |
110.2 |
96.9 |
94.9 |
94.3 |
45-49 |
19.0 |
18.9 |
19.5 |
21.6 |
26.6 |
58.8 |
69.1 |
62.8 |
55.7 |
56.6 |
50-54 |
10.3 |
12.0 |
10.6 |
12.0 |
14.0 |
30.3 |
43.6 |
38.0 |
34.1 |
32.9 |
英国における子宮頸がん罹患率は1971年から公表されていますが、当時20歳代の罹患率は10万人あたり20人台でした。しかし、がん検診率が80%を超えた1998年になると、20歳代後半の罹患率は340.4人へと上昇し、各年代で最も高くなっています。
図.1 日本人女性(20〜29歳)の各種がん罹患率の推移

20歳代女性の子宮頸がん罹患率は近年、急上昇しています。2002年度の罹患率は10万人あたり13人くらいでしょうか(英国では340人超)。この値は英国における1971年以前の数値です。20歳からのがん検診は2004年からで今年で5年目です。英国からは30年以上遅れてしまいました。

先生もはじめに「がん年齢になったからそろそろ接種しようかというのは大間違い」とおっしゃってますが、そのことも含めて、最近はがんのワクチン「療法」などということも聞きますので、子宮頚がんワクチンはあくまでも予防のためで、治療のためのものではない、つまり子宮頚がんワクチンで子宮頚がんが治るというのではないということですね。
<接種についての情報は分かり次第HPでお知らせします。>
小児科の医療施設でもワクチン接種可能となると思います。しかし、小児科の先生方は子宮頸がんの詳しい知識は持っていないかも知れません。
略歴
藤田 博正(ふじた ひろまさ)
北海道対がん協会 細胞診センター所長
1971年北里大学医学部卒業後、北海道大学医学部産婦人科教室入局。以後市立札幌病院、国家公務員共済幌南病院(現KKR札幌医療センター)等を経て現在に至る。
細胞診専門医、北海道がん対策委員 医学博士
北海道対がん協会 細胞診センター所長
1971年北里大学医学部卒業後、北海道大学医学部産婦人科教室入局。以後市立札幌病院、国家公務員共済幌南病院(現KKR札幌医療センター)等を経て現在に至る。
細胞診専門医、北海道がん対策委員 医学博士
