胃がん撲滅プロジェクト
『わが国からの胃がん撲滅は可能か?』
北海道大学大学院がん予防内科
浅香正博
浅香正博
最近まで、ピロリ菌除菌によって胃がん予防ができるかどうかは世界中のがん研究者にとって大きな興味の的でしたが、わが国からの大規模臨床試験により、ピロリ菌除菌が早期胃がん患者EMR(内視鏡的粘膜切除術)後の二次胃がんの発生を約1/3に抑制することが明らかになりました。この研究により、除菌を行うことで胃癌発生は減少することが明らかになりましたが、同時に完璧に抑制できないことも明らかとなりました。したがって、わが国から胃癌を撲滅するためには除菌後も定期的な胃の検診は必要になります。ここでは、わが国から胃癌で亡くなる人をなくするための胃がん撲滅プロジェクトを提案してみたいと思います。大きなポイントは、除菌による一次予防(がんの原因予防)と検診による二次予防(がんの早期発見、早期治療)をどのように組み合わせるかです。
1. ピロリ菌除菌による胃がん予防の試み
わが国で全国51施設の参加のもと、早期胃がんに対する内視鏡治療が行われた544例を対象に無作為割付にて除菌、非除菌に分け、1年毎に3年間内視鏡検査を施行して胃がんの異所性再発の有無を観察する大規模臨床試験が行われました。2006年9月にキーオープンした結果、非除菌群から24例、除菌群から9例の異所性再発が観察され、危険率1%以下で除菌群が胃がんの発生を有意に抑制したことが明らかになったのです。すなわち、ピロリ菌の除菌により、新たな胃がんの発生は3分の1以下に抑制されること、萎縮性胃炎や腸上皮化生を発症していても効果が認められることが明らかになりました。この成果は2008年の8月に英国の権威のある雑誌ランセットに掲載され、わが国のみならず世界の重要マスコミにも取り上げられ国際的にも高い評価を得ました。
日本ヘリコバクター学会は2009年に改訂ガイドラインを発表しました。このガイドラインのもっとも大きな特徴は この研究成果を尊重し“ピロリ菌感染症”すべてを除菌対象としたことです。このガイドラインが発表されてから1年半後に、厚労省はピロリ菌の除菌対象疾患を胃・十二指腸潰瘍のみから、胃マルトリンパ腫、血小板減少性紫斑病(ITP)、早期胃がん内視鏡手術後の3疾患に広げ保険を適用してくれました。
日本ヘリコバクター学会は2009年に改訂ガイドラインを発表しました。このガイドラインのもっとも大きな特徴は この研究成果を尊重し“ピロリ菌感染症”すべてを除菌対象としたことです。このガイドラインが発表されてから1年半後に、厚労省はピロリ菌の除菌対象疾患を胃・十二指腸潰瘍のみから、胃マルトリンパ腫、血小板減少性紫斑病(ITP)、早期胃がん内視鏡手術後の3疾患に広げ保険を適用してくれました。
2. 胃がん撲滅プロジェクトをどのように行うのか
血清ペプシノーゲン法は以前からバリウム法に代わって胃がん検診に用いられることが期待された検査法でしたが、未分化型胃癌などの診断能に問題が指摘されていました。これにピロリ菌抗体測定法を組み合わせることによって間接バリウム法をしのぐほどの正確さを取得したと評価されるようになってきました。血清ペプシノーゲン、ピロリ菌抗体測定法の結果から、ピロリ菌抗体陰性、ペプシノーゲン陰性群をA群、ピロリ菌抗体陽性、ペプシノーゲン陰性群をB群、ピロリ菌抗体陽性、ペプシノーゲン陽性群をC群、ピロリ菌抗体陰性、ペプシノーゲン陽性群をD群として4群に分けると、A群は胃粘膜の萎縮性変化に乏しく胃がんの発生はほとんど見られません。B群は胃粘膜の萎縮性変化は弱く胃がんの発生も少ないことがわかっています。C群は胃粘膜の萎縮が明瞭に見られ、胃がんの発生の危険性は高いことがわかっています。D群の頻度はきわめて低いのですが、胃粘膜の萎縮は強く腸上皮化生を伴い、胃がん発生の危険性は最も高いとされています。D群はピロリ菌感染が長期間続き胃粘膜は疲弊し腸上皮化生を伴っており、ピロリ菌生育の環境としては適さなくなるため菌数が著減し、見かけ上、ピロリ菌抗体が陰性となるケースです。
胃がん撲滅の戦略として、わが国の50歳以降の全員にA,B,C検診すなわち血清ペプシノーゲン、ピロリ菌抗体測定を行うことを提案したいと思います。なぜなら、40歳代までに発症する胃がんは少なく、3%前後しかいないため、対策型検診には見合わないのです。採血の結果に基づいて50歳以上の胃の粘膜の状況をA,B,C,D群に分類します。
胃がん撲滅プロジェクトを図1に基づいて説明します。
① これまでの報告を総合するとほとんど発癌の可能性はないので、A群は以後、対策型検診から除き任意型検診(人間ドックなど)に移行させます。
② B、C、D群については全員除菌治療を行う必要があります。
③ B群は、ピロリ菌陽性ですが、血清ペプシノーゲン正常であり萎縮性変化は軽微と考えてよいと思います。この状況で除菌操作が加わると、発がんの可能性はきわめて低くなります。つまり、除菌が成功するとB群はA群とほぼ同じ状況になるので対策型検診から任意型検診に移行すべきであると思います。
④ C、D群は除菌後も内視鏡による定期的な観察が必要になります。
⑤ C,D群に萎縮性胃炎が存在するのは明らかですので、内視鏡検査は保険適用になります。3割の自己負担で行ってもらうことになります。
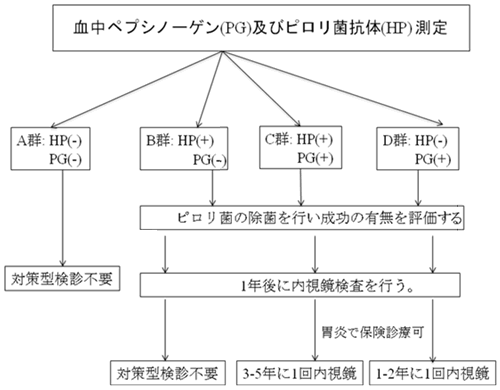
胃がん撲滅の戦略として、わが国の50歳以降の全員にA,B,C検診すなわち血清ペプシノーゲン、ピロリ菌抗体測定を行うことを提案したいと思います。なぜなら、40歳代までに発症する胃がんは少なく、3%前後しかいないため、対策型検診には見合わないのです。採血の結果に基づいて50歳以上の胃の粘膜の状況をA,B,C,D群に分類します。
胃がん撲滅プロジェクトを図1に基づいて説明します。
① これまでの報告を総合するとほとんど発癌の可能性はないので、A群は以後、対策型検診から除き任意型検診(人間ドックなど)に移行させます。
② B、C、D群については全員除菌治療を行う必要があります。
③ B群は、ピロリ菌陽性ですが、血清ペプシノーゲン正常であり萎縮性変化は軽微と考えてよいと思います。この状況で除菌操作が加わると、発がんの可能性はきわめて低くなります。つまり、除菌が成功するとB群はA群とほぼ同じ状況になるので対策型検診から任意型検診に移行すべきであると思います。
④ C、D群は除菌後も内視鏡による定期的な観察が必要になります。
⑤ C,D群に萎縮性胃炎が存在するのは明らかですので、内視鏡検査は保険適用になります。3割の自己負担で行ってもらうことになります。
図1 胃がん撲滅プロジェクト

3. 胃がん撲滅プロジェクトの意義
わが国の高齢者人口は団塊の世代が還暦を迎え急速に増加しています。胃がんの発生率や死亡率は減少を続けていますが、高齢者人口が増加したことに伴い、胃がんの死亡者数はむしろ増えてきているのです。したがって、団塊の世代が胃がん発生のピークを迎える2020年過ぎには胃がん患者死亡者数は7万人に達する可能性が高いと思われます。わが国では胃がんの治療費として1年間で約3000億円が出費されていますが、何の対策もせずに10年も放置すると胃がんの医療費は5000億円を超える可能性が大きいと考えられます。特に化学療法に分子標的治療薬が応用されるようになってから医療費の伸びが著しいのです。分子標的治療薬が最も多く導入されている大腸がんでは一人あたりの治療費は200万円を超えるようになってきています。胃がんは一人あたり70万円の治療費で算定しましたが、分子標的治療薬が導入されるたびに費用がかさんでいき、大腸がんの治療費に近づいていくと思われます。そのため、予防に力を入れなければ医療費の増大を食い止めることが出来ないのは自明です。
除菌をした後、内視鏡で定期的に経過観察すると胃がんが発生したとしてもその大半が早期胃がんとして発見され、亡くなる確率はきわめて低くなります。胃がん撲滅計画を行うことで、胃がんで亡くなる人の数は激減し、今世紀中程にはわが国から胃がんを撲滅できる可能性が高いと考えられます。わが国の国民病とも言える胃がんを撲滅するためには、胃がんの大半がピロリ菌感染によって生じることを国民に理解してもらうよう務めることであり、その撲滅戦略には日本政府自らが先頭に立つ必要があります。40歳以前の方については早期に(たとえば成人式にピロリ菌抗体検査を義務づけるなど)ピロリ菌の検査を行い、陽性ならすぐに除菌を行う方式を採用することによって胃がんの大半は抑制可能となると考えています。
限られた枚数での執筆ですので、より詳しい理解のためには拙著“胃の病気とピロリ菌”(中公新書)を読まれることをお勧めします。
略歴除菌をした後、内視鏡で定期的に経過観察すると胃がんが発生したとしてもその大半が早期胃がんとして発見され、亡くなる確率はきわめて低くなります。胃がん撲滅計画を行うことで、胃がんで亡くなる人の数は激減し、今世紀中程にはわが国から胃がんを撲滅できる可能性が高いと考えられます。わが国の国民病とも言える胃がんを撲滅するためには、胃がんの大半がピロリ菌感染によって生じることを国民に理解してもらうよう務めることであり、その撲滅戦略には日本政府自らが先頭に立つ必要があります。40歳以前の方については早期に(たとえば成人式にピロリ菌抗体検査を義務づけるなど)ピロリ菌の検査を行い、陽性ならすぐに除菌を行う方式を採用することによって胃がんの大半は抑制可能となると考えています。
限られた枚数での執筆ですので、より詳しい理解のためには拙著“胃の病気とピロリ菌”(中公新書)を読まれることをお勧めします。
浅香 正博 (あさか まさひろ)
昭和47年北海道大学医学部卒業後、北海道大学医学部付属病院第3内科、同講師を経て平成6年北海道大学医学部内科学第三講座教授。同大学医学部附属病院光学医療診療部部長、同医学研究科消化器内科学教授を経て平成1年卒後臨床研修センター長。北海道大学病院病院長補佐、副院長の後、平成19年北海道大学病院院長。平成23年4月北海道大学大学院医学研究科がん予防内科学講座特任教授、現職。
この間、昭和56年米国テキサス州ベイラー大学医学部消化器科へ留学。57年ベイラー大医学部講師。
専門:消化器病学、臨床腫瘍学
資格:日本内科学会認定指導医、日本消化器病学会認定指導医等多数。
公職:1998年日本ヘリコバクター学会理事長兼第4回総会会長、1996年~2000年文部省科学研究費がん重点研究”H. pylori感染と胃癌の発生”研究班班長をはじめ多数。
受賞:高松宮妃癌研究基金学術賞、朝日がん大賞など多数
昭和47年北海道大学医学部卒業後、北海道大学医学部付属病院第3内科、同講師を経て平成6年北海道大学医学部内科学第三講座教授。同大学医学部附属病院光学医療診療部部長、同医学研究科消化器内科学教授を経て平成1年卒後臨床研修センター長。北海道大学病院病院長補佐、副院長の後、平成19年北海道大学病院院長。平成23年4月北海道大学大学院医学研究科がん予防内科学講座特任教授、現職。
この間、昭和56年米国テキサス州ベイラー大学医学部消化器科へ留学。57年ベイラー大医学部講師。
専門:消化器病学、臨床腫瘍学
資格:日本内科学会認定指導医、日本消化器病学会認定指導医等多数。
公職:1998年日本ヘリコバクター学会理事長兼第4回総会会長、1996年~2000年文部省科学研究費がん重点研究”H. pylori感染と胃癌の発生”研究班班長をはじめ多数。
受賞:高松宮妃癌研究基金学術賞、朝日がん大賞など多数

