手術となれば大手術! さて、最新の食道がん事情は?
『最近の食道がんに対する放射線治療-2011年日本食道学会より-』
山形大学がん臨床センター長(放射線腫瘍学分野)
根本建二
根本建二
2011年春に仙台で予定されていた日本食道学会、食道の病気の最新の研究成果が発表される日本で最も充実した学会です。3月11日の東日本大震災の影響で中止が懸念されていましたが、9月末復興がすすむ仙台で開催されました。食道がんの克服に向けて日夜研究を続けていた多くの医師にとっては朗報でした。ここではこの学会の最新のトピックスから放射線治療に関連することを紹介したいと思います。
一つ目は、比較的早期の食道がんに対し内視鏡治療と放射線治療+抗がん剤(化学放射線療法)を組み合わせた治療で大変優れた治療成績の報告です。いままでもごく小さな食道がんは内視鏡で治療されることありましたが(図1)、がんが粘膜のごく浅いところ(粘膜内)にとどまっているのが条件でした。最近の技術の進歩で、内視鏡でも粘膜下層という粘膜より少し深いところのがんも切除できるようになってきました。
一つ目は、比較的早期の食道がんに対し内視鏡治療と放射線治療+抗がん剤(化学放射線療法)を組み合わせた治療で大変優れた治療成績の報告です。いままでもごく小さな食道がんは内視鏡で治療されることありましたが(図1)、がんが粘膜のごく浅いところ(粘膜内)にとどまっているのが条件でした。最近の技術の進歩で、内視鏡でも粘膜下層という粘膜より少し深いところのがんも切除できるようになってきました。
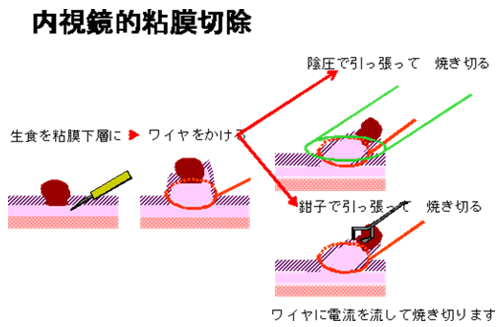
図1
一般的な内視鏡的治療の方法。内視鏡を通じて腫瘍の下に食塩水を注射し、膨らませてから同じく内視鏡を通じてワイヤをかけ、ワイヤに電流を流すこととで発熱させ、病気の部分を焼き切る。

しかし、がんが粘膜下層まで入っていると、一定の確率でリンパ節転移が起きていることがわかっており、内視鏡で切除できても病理検査でがんが粘膜下層まで及んでいると、追加の手術でまわりのリンパ節と食道を切除することが一般的でした(図2)。
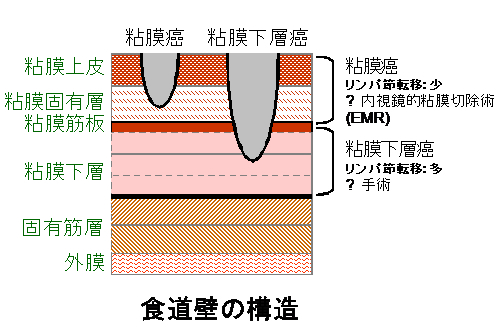
図2
食道壁の構造。いままでは粘膜下層までがんが入りこんでいると、リンパ節と一緒に食道も取ってしまう手術が行われることが多かった。

しかし、最近のいくつかの研究により追加の手術ではなく、放射線と抗がん剤を同時に追加することで、リンパ節転移を抑えることができ、手術と変わらない良い治療成績が得られることがわかってきています。近い将来、手術に代わる追加治療になる可能性が高いと期待されています。もちろん、病巣が広く内視鏡で切除できない前述の粘膜、粘膜下層のがんに対しては化学放射線療法により手術と同等の成績が得られることがわかっています。
さて、もう少し進行したがんでは手術前に化学療法を行い(術前化学療法といいます)、その後手術を行うという治療が標準的な治療とされ、食道を残せる化学放射線療法が用いられることが少なくなっているとの声を耳にします。しかし、ドイツとフランスで行われた別々の2つの研究の結果では、放射線治療+抗がん剤でがんの縮小がはっきり認められた場合、その後の手術を追加しても放射線治療+抗がん剤を続けても、同じような治療成績が得られることがわかってきています。今年の日本食道学会でも、抗がん剤を使い、がんが顕著に小さくなった患者さんに対してそのまま放射線治療+抗がん剤を続けた場合には、大変よく治ったという報告がありました。当然ですが、不必要な大きな手術はできれば避けるべきです。今後、放射線治療で治る患者さんは放射線治療で、治りにくい患者さんは手術で、という具合に治療法のすみわけが進んでいく可能性が高いと思います。
手術のできない患者さんに対しては、放射線治療に可能な状態であれば、抗がん剤を組み合わせて治療が行われます。いままではプラチナ系薬剤と5-FUという2種類の薬が組み合わせられることが多かったのですが、より効果的な治療の研究も進んできています。
今年の日本食道学会でもタキサンという抗がん剤をいままでの治療に加えて優れた治療成績が得られたという発表がいくつかなされました。海外ではより多くの種類の薬の組み合わせが試みられていますが、国内で保険適応のある薬剤は前述の3種類程度に限られているのが現状で、新しい治療法の開発が進んでいません。これは、食道がんが、がんの中でもあまり多い病気ではなく、商業的観点から製薬会社が保険を通すためのいろいろな治験に熱心ではないことも原因になっているように見受けられます。化学放射線療法は大変効果的な治療ですし、国民利益の観点からも新規薬剤の投入が遅れる傾向は改善してほしいと思います。
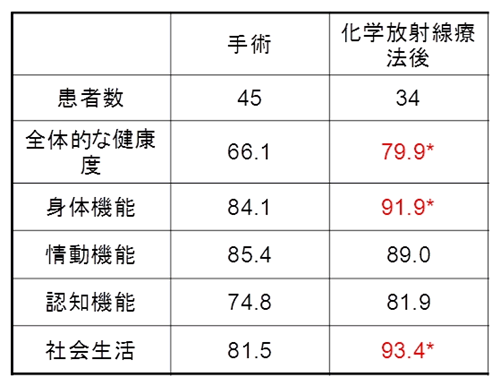
今回の日本食道学会では、山田章吾大会長(東北大学放射線腫瘍学分野名誉教授)が会長講演を行いました。かつて、放射線治療で完全な根治が得られる食道がん患者さんは大変少なく、10名に一人程度であったこと。様々な技術的進歩により治療成績は大幅に改善してきており、手術に匹敵する治療成績もあげられるようになったこと。治療後のQOLは手術した場合と比べると格段に良く(表1)、もっと用いられるようにするべきこと。また、治癒率の向上に伴って、治療後かなり時間の経過してからの副作用が問題となってきており、陽子線治療など、より副作用の少ない治療の応用を進めるべきであること、などが豊富な経験を元に語られました。
陽子線は、普通のX線を用いた放射線治療に比べ、心臓や肺に放射線がほとんど当たらないため、時間がたってから出現する晩期合併症が大幅に減らせるのではないかと期待されています。一方で、機械が数十億円と高額であること、国民健康保険の適応外であり、300万円近いお金を実費で支払う必要がある(最近いろいろな保険で高度先進医療特約などの名目でこの支払いが可能なものが増えています。自分の入っている保険の内容を知らないでいる患者さんも多いので、是非一度保険会社に問い合わせてみることをおすすめします)ことなど普及が進まない現状があります。日本は世界でも数少ない国民平等な医療を受けられる国で、WHOによる医療の評価は世界一です。しかし、陽子線治療装置など高額な機器は人口が多い地域に建設される傾向があり、国内で格差が生まれつつあります。早く、より多くの国民が利益を受けられるように保険適応を含めて全国適正配置に向けた議論が必要です。
さて、もう少し進行したがんでは手術前に化学療法を行い(術前化学療法といいます)、その後手術を行うという治療が標準的な治療とされ、食道を残せる化学放射線療法が用いられることが少なくなっているとの声を耳にします。しかし、ドイツとフランスで行われた別々の2つの研究の結果では、放射線治療+抗がん剤でがんの縮小がはっきり認められた場合、その後の手術を追加しても放射線治療+抗がん剤を続けても、同じような治療成績が得られることがわかってきています。今年の日本食道学会でも、抗がん剤を使い、がんが顕著に小さくなった患者さんに対してそのまま放射線治療+抗がん剤を続けた場合には、大変よく治ったという報告がありました。当然ですが、不必要な大きな手術はできれば避けるべきです。今後、放射線治療で治る患者さんは放射線治療で、治りにくい患者さんは手術で、という具合に治療法のすみわけが進んでいく可能性が高いと思います。
手術のできない患者さんに対しては、放射線治療に可能な状態であれば、抗がん剤を組み合わせて治療が行われます。いままではプラチナ系薬剤と5-FUという2種類の薬が組み合わせられることが多かったのですが、より効果的な治療の研究も進んできています。
今年の日本食道学会でもタキサンという抗がん剤をいままでの治療に加えて優れた治療成績が得られたという発表がいくつかなされました。海外ではより多くの種類の薬の組み合わせが試みられていますが、国内で保険適応のある薬剤は前述の3種類程度に限られているのが現状で、新しい治療法の開発が進んでいません。これは、食道がんが、がんの中でもあまり多い病気ではなく、商業的観点から製薬会社が保険を通すためのいろいろな治験に熱心ではないことも原因になっているように見受けられます。化学放射線療法は大変効果的な治療ですし、国民利益の観点からも新規薬剤の投入が遅れる傾向は改善してほしいと思います。
今回の日本食道学会では、山田章吾大会長(東北大学放射線腫瘍学分野名誉教授)が会長講演を行いました。かつて、放射線治療で完全な根治が得られる食道がん患者さんは大変少なく、10名に一人程度であったこと。様々な技術的進歩により治療成績は大幅に改善してきており、手術に匹敵する治療成績もあげられるようになったこと。治療後のQOLは手術した場合と比べると格段に良く(表1)、もっと用いられるようにするべきこと。また、治癒率の向上に伴って、治療後かなり時間の経過してからの副作用が問題となってきており、陽子線治療など、より副作用の少ない治療の応用を進めるべきであること、などが豊富な経験を元に語られました。
表1

陽子線は、普通のX線を用いた放射線治療に比べ、心臓や肺に放射線がほとんど当たらないため、時間がたってから出現する晩期合併症が大幅に減らせるのではないかと期待されています。一方で、機械が数十億円と高額であること、国民健康保険の適応外であり、300万円近いお金を実費で支払う必要がある(最近いろいろな保険で高度先進医療特約などの名目でこの支払いが可能なものが増えています。自分の入っている保険の内容を知らないでいる患者さんも多いので、是非一度保険会社に問い合わせてみることをおすすめします)ことなど普及が進まない現状があります。日本は世界でも数少ない国民平等な医療を受けられる国で、WHOによる医療の評価は世界一です。しかし、陽子線治療装置など高額な機器は人口が多い地域に建設される傾向があり、国内で格差が生まれつつあります。早く、より多くの国民が利益を受けられるように保険適応を含めて全国適正配置に向けた議論が必要です。

略歴
根本 建二(ねもと けんじ)
東北大学医学部卒業後、宮城県立成人病センター放射線科、東北大学医学部大学院、東北大学医学部付属病院助手、東北大学大学院量子治療学分野講師、東北大学大学院放射線腫瘍学分野助教授を経て平成18年4月山形大学医学部放射線腫瘍学分野教授。平成19年4月から山形大学医学部がん臨床センター長を兼務。
東北大学医学部卒業後、宮城県立成人病センター放射線科、東北大学医学部大学院、東北大学医学部付属病院助手、東北大学大学院量子治療学分野講師、東北大学大学院放射線腫瘍学分野助教授を経て平成18年4月山形大学医学部放射線腫瘍学分野教授。平成19年4月から山形大学医学部がん臨床センター長を兼務。

