これも「がん難民」の一因か
『「がんと闘うべきか否か」について
患者よ、がんと賢く闘え(その2)』
北海道がんセンター
名誉院長 西尾 正道
名誉院長 西尾 正道
近藤誠先生の「医者に殺されない47の心得 医療と薬を遠ざけて、元気に、長生きする方法 」に関連し、「月刊新医療」1996年11月号に近藤先生の「患者よ、がんと闘うな」について西尾先生が寄せられた論文を続いて掲載することとした。読者のみなさまには多田先生のご寄稿と併せて本稿をお読みいただき、近藤先生のこれだけの影響力のある著作についての別の見方を知ってご判断いただきたいと思う。長文の論文であるため3回の連載とさせていただきます。
転載を快諾されたME振興協会のご厚意に御礼申し上げます。(會田)
転載を快諾されたME振興協会のご厚意に御礼申し上げます。(會田)
4 「がんもどき」理論について
もうひとつの検診否定の理由の一つである、がんについての基本的な認識の問題として、「がんもどき」理論を検証する。確かに病理組織学的には、非浸潤がんという範疇に分類される転移しにくい静的な性格のがんは存在するし、長いがん発生の自然史の中で、一見「がんもどき」に振舞うがんもあるが、このようながんは決して多くはないし、高頻度に拡大手術がなされている訳ではない。各臓器の特殊性やがん病巣の性格からその発育のスピードや転移の仕方は種々さまざまであるが、放置すれば遠隔転移を生じ致命的となる浸潤がんが圧倒的に多いのも事実である。一般的には、一片の病理組織標本から、手術などの治療をしないで済むものであるかどうかなどはどんな名医でも判断できないのであり、がん病巣がいつまで局所病として留まるのか、いつから遠隔転移を来し、全身病となるのかはがん腫の種類や個々の症例によって異なることから、現場の医師は一般的な対応として治療する立場を取らざるを得ないのである。
転移を来してから、慌てて手術してもすでに手遅れであり、また腫瘍サイズが大きければ大きい程、重要臓器との癒着や、腫瘍の栄養血管の処理などに限界が生じ、摘出術も難しくなり、また機能と形態の損失を余儀なくされる。人体からの腫瘍の摘出術は、たとえ良性腫瘍であっても、畑からイモやスイカを取ってくるような訳にはいかないのである。
がんの最も恐ろしい点は、臨床症状が出現した場合は、すでに進行がんとなっていることが多く、救命が困難となることであり、大きく増大して臨床症状を呈する「がんもどき」など稀なものである。
例えば、小さな喉頭声門がんは、発生組織にリンパ流もなく、血管もないため、転移は非常に少なく、短期的に見れば、「ゆっくりがん」や「がんもどき」と考えられる腫瘍である。しかし放置して声門上や声門下に進展すれば、リンパ流や血管と接触し高頻度に転移を生じる。たまたま声門の小腫瘤により嗄声が出るため早期に発見されるが、こうした「がんもどき」T1声門がんに対して近藤氏も放射線治療を行っているはずである。がんは上下左右にも進展するが、同時に深達度も増し、リンパ管や脈管侵襲は高頻度となり、より悪性となる。
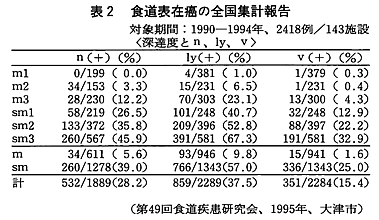
表2は食道表在がんの深達度による転移頻度を示したものである(3)。リンパ節転移n(+)は、m1~m2までは転移は少なく一見「がんもどき」であるが、がん浸潤の深達度を増すとリンパ節転移は増加し、より根治が困難となる。食道扁平上皮がんは一気にm3~sm層からは発生しないのであり、やはり経時的に悪性度を増していると考えるのが自然であろう。早期発見・早期治療の観点から、m1~m2がんに対しては内視鏡的切除という低侵襲の治療法が開発されている。
がんは非常に長い経過で発がんすることが解ってきたが、病理組織診断でがんと診断されたものは、放置すれば増大し、ほぼ確実に悪性度を増すというナチュラルヒストリーを持った疾患である。短期的な視野では「がんもどき」は進行がんに発育するまでの長い時間的経過(数年~数十年)の一時点を見ているにすぎないのであり、「がんもどき」理論は、がん医療の原則である早期発見・早期治療のパラダイム(理論・方法・技術・機器など)を変更するだけの根拠にはならないといえよう。したがって、近藤氏が主張のするような「がんもどき」を期待して闘わないわけにはいかないのである。
5 治療方法(論)そのものに内在する揺らぎ発生の原因
近藤氏の提起したがんの医学的特性に関わる問題に多くの紙面を割いたが、次に医療における方法(論)上の問題について、自分の専門領域である放射線治療を例にとり触れたい。
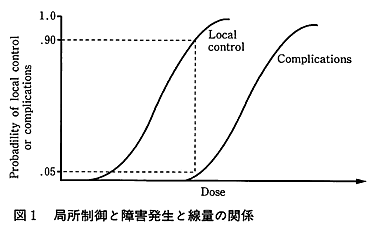
図1は放射線治療における局所制御率と障害発生率を縦軸とし、照射線量を横軸にとり、その関係を示したS字状曲線である。局所制御率を高めようとすれば障害発生率は高くなることから、放射線治療の歴史はこの2つのS字状曲線をできるだけ離別させる工夫であった。具体的には標的体積の縮小や分割法の工夫、抗がん剤も含めた増感剤の併用などが行われている。しかし、未だに局所制御率100%で障害発生率0%という治療はなく、医学的に許容できる障害発生のリスクを背負って高い治癒率を目指して治療を行うこととなる。したがって一人の患者にとっては治癒や障害はall or nothingであるが、集団としてはある確率で利益や不利益をこうむるのである。
この関係は外科治療でも化学療法でも同様であり、拡大手術はより高い術死や術後の合併症や後遺症のリスクを背負っており、強力な化学療法では治療関連死のリスクは高くなる。こうした治療方法論上の限界や幅を持って、多種多様ながん治療に立ち向かう時、不幸にして納得いく治療結果が得られなかった患者さんは医療に不信感を持つ原因となる。しかし、ある確率でメスは凶器となり、放射線は殺人光線となり、抗がん剤は毒薬となる可能性を秘めた治療法なのであり、治療という名のもとに生体に何らかの侵襲を加えざるをえない、医学方法論の持つ限界なのである。
化学療法は、白血病や悪性リンパ腫などの限られた疾患では標準的な治療法となったが、まだまだ満足できる効果は得られていない。化学療法が有効とされる肺小細胞がんでさえ、この25年間のover-allの長期治療成績はさほど向上していない。
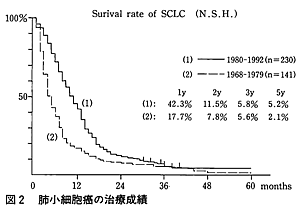
図2に当科の肺小細胞がんの治療成績を示す(4)。雑多な症例が混在しているとはいえ、CTが使用できた1980年以降の230例の群では、CDDP(シスプラチン)を中心とした化学療法が多くの患者に行われている。しかし、2年生存率の上昇により中間生存期間の延長は見られるが、長期の遠隔成績は期待されたほどには向上していない。
過去10年間の内科グループの指導的研究者達は抗がん剤の組み合わせや投与法を変更して、化学療法に固執し、放射線治療を有効に使用する姿勢に乏しかったことも事実である。
この原因は放射線治療を良く理解していないということばかりではなく、化学療法の効果判定基準にも問題点を求めることができる。化学療法の臨床効果判定基準は、腫瘍が最も縮小し、その状態が4週間以上持続した時の縮小率により効果判定するものである。これでは効果の乏しい治療しかしていなくても4週間以上経過をみて、効果判定しなければ、次の有効な治療ができないこととなり、さらに奏功期間を見るためには化学療法だけで様子を見るといった事態となった。治療と称して、抗がん剤の効果を知るために、あたかも腫瘍の縮小率の計測が医学研究の中心であるかのごとくであった。
また抗がん剤の効果は、医学的な取り決めとして4段階に分けて効果判定を行っている。著効・有効・不変・進行の4段階である。
「著効」とは、臨床的に腫瘍が触知できなくなったり、画像検査上消失した場合である。しかし、臨床的に消失しても、顕微鏡的にがん細胞が残存していることが多いので、再発する可能性は十分にある。
「有効」とは50%以上縮小した場合を意味し、「不変」とは腫瘍サイズがほとんど変わらない場合であり、「進行」とは腫瘍の増大や新病巣が出現した場合を意味している。医者は「著効」と「有効」を合わせた効果を「奏功率」と呼び、厚生省は奏功率が20%以上あれば、抗がん剤として承認し、製造販売の許可を与えている。
白血病や悪性リンパ腫などの血液のがんを中心とした幾つかのがんには随分と効果を発揮するが、非小細胞肺がんに対しては、眼を見張るほどの効果はなく、「著効」は0から1%、「有効」は20から40%程度である。数種類の抗がん剤を組み合わせた併用療法で少し効果が上がるが、期待するほどではない。例えば、3cm大の肺がん病巣が化学療法によって2cm大になれば、55%の縮小率となり、効果判定は「有効」となる。患者さんには「効く」と説明できる訳である。腫瘍が3cmから2cmになっても、患者さんにとってはむしろ吐き気や食欲低下や全身倦怠感などの副作用のマイナス面を感じることも少なくない。
100人のうち「著効」例は0で、3cmの腫瘍が2cmになった「有効」例が20人いれば、立派な抗がん剤となるのであり、医者は「効く」抗がん剤として患者さんに説明しているのである。
薬の効果に関する医者と一般人の認識のギャップは、どちらが正しいという問題は別として、随分かけ離れているように思われる。インフォームドコンセントが叫ばれていても、医者の「効く」という一言に秘められた意味の解釈が異なれば、揺らぎも生じるというものである。がん治癒の最低条件は肉眼的腫瘍の消失であり、本来は完全寛解(CR)のみが意味を持つべきである。しかし抗がん剤でCRとなることは稀であるため、PR(部分寛解,部分奏効)という概念が必要となり、それ自体が抗がん剤の限界を示しているのであるが、抗がん剤の効果判定に固執するあまり、放射線治療などの有効な治療法の受け入れを妨げる事態となった。他に良い評価法がなかったとはいえ、これは化学療法という治療法の評価方法に内在した方法論的問題であり、医療への揺らぎ発生の原因の一つとなっているのである。
経験のある放射線治療医ならば、肺小細胞がんにしても、悪性リンパ腫にしても、奏功しても再発する可能性が高いことから、さっさと照射すべきと考えているが、受け入れられず、medical oncologistへの失望につながり、医師間の信頼関係が揺らぐ事態となっていた。しかし、1996年の米国臨床腫瘍学会(ASCO)で、肺小細胞がんでも化学療法と併用した早期の照射が必要という結論が出され、また悪性リンパ腫においても8クールのCHOP療法よりも3クールのCHOP療法後に照射した治療法が優れていたという報告(5)がなされ、今後放射線治療が日本でも見直される契機となればと思っている。
6 医学と技術のはざまで生じる揺らぎの現実
がん治療の方法(論)が一定のコンセンサスを得られていても、個々の治療場面では技術的側面が大きく反映し、結果の優劣をもたらす。医学が「神でない人間」が行う応用科学である以上免れることができないものである。
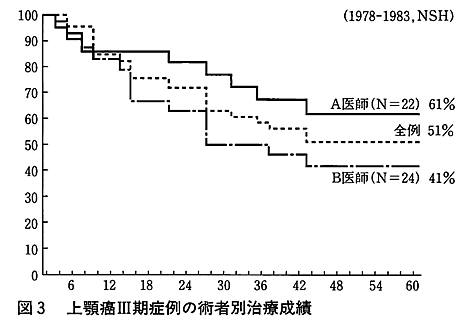
図3は当科で放射線治療を行った上顎がんⅢ期症例の治療成績であるが、この期間に関与した術者別の治療成績に20%の差が見られる。上顎がんは転移が少なく、局所制御が生存率に最も関与する疾患であり、腫瘍の減量手術の技術的差が反映されたものと考えられる。上顎がんⅢ期症例に対して、一施設でさえ20%の差が見られる。全国的には30%~70%の報告があり、術者の差により40%も治療成績に差が生じているのである。がん治療は熟練した経験豊富な医師による一次治療が望まれる所以である。
同様に化学療法も科学的根拠をもった使用法が望まれるが、毒をもって毒(がん)を制す治療だけに専門のMedical oncologist(化学療法を専門とする腫瘍医)の育成が急務なのである。
放射線治療においても施設や機器や医師の差により大きな治療成績の差が生じるものである。しかし、放射線治療の場合は、医師の力量の差を、機器整備によりかなり縮小できる可能性を持っている。放射線治療においてはコンピュータテクノロジーの進歩を取り入れて線束の制御を行えば、より精度の高い治療が可能である。だが現実は、リニアック(直線加速器)1台あれば放射線治療ができると考えている人々が多く、厚生省管轄の国立病院では定価4~5億円のリニアック装置の購入に際して約1億円前後しか予算化されていない。これでは放射線を出すだけの本体しか購入できず、緻密な照射を行うための周辺機器は整備できず、現在のコンピュータテクノロジーを使った放射線治療の進歩を医療現場に反映できない状態である。文部省管轄の大学病院では、リニアック装置の購入に際して約4~6億円の予算措置がなされ、治療計画装置やマルチリーフコリメーターなどの周辺機器の購入も可能で、conformal radiotherapy(腫瘍の形状にあわせて、集中的に照射する高精度放射線治療)が可能となっているが、それ以外の放射線治療施設のハード面の貧困は目を覆うばかりである。
こうした高額医療機器の適正配置や効率的利用に関しては、現場の医師の責任ばかりではなく、医療行政的にも検討され解決されなければならない問題である。放射線治療症例に対する施設間の歪みが医療の質への揺らぎとなっているからである。
もうひとつの検診否定の理由の一つである、がんについての基本的な認識の問題として、「がんもどき」理論を検証する。確かに病理組織学的には、非浸潤がんという範疇に分類される転移しにくい静的な性格のがんは存在するし、長いがん発生の自然史の中で、一見「がんもどき」に振舞うがんもあるが、このようながんは決して多くはないし、高頻度に拡大手術がなされている訳ではない。各臓器の特殊性やがん病巣の性格からその発育のスピードや転移の仕方は種々さまざまであるが、放置すれば遠隔転移を生じ致命的となる浸潤がんが圧倒的に多いのも事実である。一般的には、一片の病理組織標本から、手術などの治療をしないで済むものであるかどうかなどはどんな名医でも判断できないのであり、がん病巣がいつまで局所病として留まるのか、いつから遠隔転移を来し、全身病となるのかはがん腫の種類や個々の症例によって異なることから、現場の医師は一般的な対応として治療する立場を取らざるを得ないのである。
転移を来してから、慌てて手術してもすでに手遅れであり、また腫瘍サイズが大きければ大きい程、重要臓器との癒着や、腫瘍の栄養血管の処理などに限界が生じ、摘出術も難しくなり、また機能と形態の損失を余儀なくされる。人体からの腫瘍の摘出術は、たとえ良性腫瘍であっても、畑からイモやスイカを取ってくるような訳にはいかないのである。
がんの最も恐ろしい点は、臨床症状が出現した場合は、すでに進行がんとなっていることが多く、救命が困難となることであり、大きく増大して臨床症状を呈する「がんもどき」など稀なものである。
例えば、小さな喉頭声門がんは、発生組織にリンパ流もなく、血管もないため、転移は非常に少なく、短期的に見れば、「ゆっくりがん」や「がんもどき」と考えられる腫瘍である。しかし放置して声門上や声門下に進展すれば、リンパ流や血管と接触し高頻度に転移を生じる。たまたま声門の小腫瘤により嗄声が出るため早期に発見されるが、こうした「がんもどき」T1声門がんに対して近藤氏も放射線治療を行っているはずである。がんは上下左右にも進展するが、同時に深達度も増し、リンパ管や脈管侵襲は高頻度となり、より悪性となる。
表2は食道表在がんの深達度による転移頻度を示したものである(3)。リンパ節転移n(+)は、m1~m2までは転移は少なく一見「がんもどき」であるが、がん浸潤の深達度を増すとリンパ節転移は増加し、より根治が困難となる。食道扁平上皮がんは一気にm3~sm層からは発生しないのであり、やはり経時的に悪性度を増していると考えるのが自然であろう。早期発見・早期治療の観点から、m1~m2がんに対しては内視鏡的切除という低侵襲の治療法が開発されている。

がんは非常に長い経過で発がんすることが解ってきたが、病理組織診断でがんと診断されたものは、放置すれば増大し、ほぼ確実に悪性度を増すというナチュラルヒストリーを持った疾患である。短期的な視野では「がんもどき」は進行がんに発育するまでの長い時間的経過(数年~数十年)の一時点を見ているにすぎないのであり、「がんもどき」理論は、がん医療の原則である早期発見・早期治療のパラダイム(理論・方法・技術・機器など)を変更するだけの根拠にはならないといえよう。したがって、近藤氏が主張のするような「がんもどき」を期待して闘わないわけにはいかないのである。
5 治療方法(論)そのものに内在する揺らぎ発生の原因
近藤氏の提起したがんの医学的特性に関わる問題に多くの紙面を割いたが、次に医療における方法(論)上の問題について、自分の専門領域である放射線治療を例にとり触れたい。
図1は放射線治療における局所制御率と障害発生率を縦軸とし、照射線量を横軸にとり、その関係を示したS字状曲線である。局所制御率を高めようとすれば障害発生率は高くなることから、放射線治療の歴史はこの2つのS字状曲線をできるだけ離別させる工夫であった。具体的には標的体積の縮小や分割法の工夫、抗がん剤も含めた増感剤の併用などが行われている。しかし、未だに局所制御率100%で障害発生率0%という治療はなく、医学的に許容できる障害発生のリスクを背負って高い治癒率を目指して治療を行うこととなる。したがって一人の患者にとっては治癒や障害はall or nothingであるが、集団としてはある確率で利益や不利益をこうむるのである。

この関係は外科治療でも化学療法でも同様であり、拡大手術はより高い術死や術後の合併症や後遺症のリスクを背負っており、強力な化学療法では治療関連死のリスクは高くなる。こうした治療方法論上の限界や幅を持って、多種多様ながん治療に立ち向かう時、不幸にして納得いく治療結果が得られなかった患者さんは医療に不信感を持つ原因となる。しかし、ある確率でメスは凶器となり、放射線は殺人光線となり、抗がん剤は毒薬となる可能性を秘めた治療法なのであり、治療という名のもとに生体に何らかの侵襲を加えざるをえない、医学方法論の持つ限界なのである。
化学療法は、白血病や悪性リンパ腫などの限られた疾患では標準的な治療法となったが、まだまだ満足できる効果は得られていない。化学療法が有効とされる肺小細胞がんでさえ、この25年間のover-allの長期治療成績はさほど向上していない。
図2に当科の肺小細胞がんの治療成績を示す(4)。雑多な症例が混在しているとはいえ、CTが使用できた1980年以降の230例の群では、CDDP(シスプラチン)を中心とした化学療法が多くの患者に行われている。しかし、2年生存率の上昇により中間生存期間の延長は見られるが、長期の遠隔成績は期待されたほどには向上していない。

過去10年間の内科グループの指導的研究者達は抗がん剤の組み合わせや投与法を変更して、化学療法に固執し、放射線治療を有効に使用する姿勢に乏しかったことも事実である。
この原因は放射線治療を良く理解していないということばかりではなく、化学療法の効果判定基準にも問題点を求めることができる。化学療法の臨床効果判定基準は、腫瘍が最も縮小し、その状態が4週間以上持続した時の縮小率により効果判定するものである。これでは効果の乏しい治療しかしていなくても4週間以上経過をみて、効果判定しなければ、次の有効な治療ができないこととなり、さらに奏功期間を見るためには化学療法だけで様子を見るといった事態となった。治療と称して、抗がん剤の効果を知るために、あたかも腫瘍の縮小率の計測が医学研究の中心であるかのごとくであった。
また抗がん剤の効果は、医学的な取り決めとして4段階に分けて効果判定を行っている。著効・有効・不変・進行の4段階である。
「著効」とは、臨床的に腫瘍が触知できなくなったり、画像検査上消失した場合である。しかし、臨床的に消失しても、顕微鏡的にがん細胞が残存していることが多いので、再発する可能性は十分にある。
「有効」とは50%以上縮小した場合を意味し、「不変」とは腫瘍サイズがほとんど変わらない場合であり、「進行」とは腫瘍の増大や新病巣が出現した場合を意味している。医者は「著効」と「有効」を合わせた効果を「奏功率」と呼び、厚生省は奏功率が20%以上あれば、抗がん剤として承認し、製造販売の許可を与えている。
白血病や悪性リンパ腫などの血液のがんを中心とした幾つかのがんには随分と効果を発揮するが、非小細胞肺がんに対しては、眼を見張るほどの効果はなく、「著効」は0から1%、「有効」は20から40%程度である。数種類の抗がん剤を組み合わせた併用療法で少し効果が上がるが、期待するほどではない。例えば、3cm大の肺がん病巣が化学療法によって2cm大になれば、55%の縮小率となり、効果判定は「有効」となる。患者さんには「効く」と説明できる訳である。腫瘍が3cmから2cmになっても、患者さんにとってはむしろ吐き気や食欲低下や全身倦怠感などの副作用のマイナス面を感じることも少なくない。
100人のうち「著効」例は0で、3cmの腫瘍が2cmになった「有効」例が20人いれば、立派な抗がん剤となるのであり、医者は「効く」抗がん剤として患者さんに説明しているのである。
薬の効果に関する医者と一般人の認識のギャップは、どちらが正しいという問題は別として、随分かけ離れているように思われる。インフォームドコンセントが叫ばれていても、医者の「効く」という一言に秘められた意味の解釈が異なれば、揺らぎも生じるというものである。がん治癒の最低条件は肉眼的腫瘍の消失であり、本来は完全寛解(CR)のみが意味を持つべきである。しかし抗がん剤でCRとなることは稀であるため、PR(部分寛解,部分奏効)という概念が必要となり、それ自体が抗がん剤の限界を示しているのであるが、抗がん剤の効果判定に固執するあまり、放射線治療などの有効な治療法の受け入れを妨げる事態となった。他に良い評価法がなかったとはいえ、これは化学療法という治療法の評価方法に内在した方法論的問題であり、医療への揺らぎ発生の原因の一つとなっているのである。
経験のある放射線治療医ならば、肺小細胞がんにしても、悪性リンパ腫にしても、奏功しても再発する可能性が高いことから、さっさと照射すべきと考えているが、受け入れられず、medical oncologistへの失望につながり、医師間の信頼関係が揺らぐ事態となっていた。しかし、1996年の米国臨床腫瘍学会(ASCO)で、肺小細胞がんでも化学療法と併用した早期の照射が必要という結論が出され、また悪性リンパ腫においても8クールのCHOP療法よりも3クールのCHOP療法後に照射した治療法が優れていたという報告(5)がなされ、今後放射線治療が日本でも見直される契機となればと思っている。
6 医学と技術のはざまで生じる揺らぎの現実
がん治療の方法(論)が一定のコンセンサスを得られていても、個々の治療場面では技術的側面が大きく反映し、結果の優劣をもたらす。医学が「神でない人間」が行う応用科学である以上免れることができないものである。
図3は当科で放射線治療を行った上顎がんⅢ期症例の治療成績であるが、この期間に関与した術者別の治療成績に20%の差が見られる。上顎がんは転移が少なく、局所制御が生存率に最も関与する疾患であり、腫瘍の減量手術の技術的差が反映されたものと考えられる。上顎がんⅢ期症例に対して、一施設でさえ20%の差が見られる。全国的には30%~70%の報告があり、術者の差により40%も治療成績に差が生じているのである。がん治療は熟練した経験豊富な医師による一次治療が望まれる所以である。

同様に化学療法も科学的根拠をもった使用法が望まれるが、毒をもって毒(がん)を制す治療だけに専門のMedical oncologist(化学療法を専門とする腫瘍医)の育成が急務なのである。
放射線治療においても施設や機器や医師の差により大きな治療成績の差が生じるものである。しかし、放射線治療の場合は、医師の力量の差を、機器整備によりかなり縮小できる可能性を持っている。放射線治療においてはコンピュータテクノロジーの進歩を取り入れて線束の制御を行えば、より精度の高い治療が可能である。だが現実は、リニアック(直線加速器)1台あれば放射線治療ができると考えている人々が多く、厚生省管轄の国立病院では定価4~5億円のリニアック装置の購入に際して約1億円前後しか予算化されていない。これでは放射線を出すだけの本体しか購入できず、緻密な照射を行うための周辺機器は整備できず、現在のコンピュータテクノロジーを使った放射線治療の進歩を医療現場に反映できない状態である。文部省管轄の大学病院では、リニアック装置の購入に際して約4~6億円の予算措置がなされ、治療計画装置やマルチリーフコリメーターなどの周辺機器の購入も可能で、conformal radiotherapy(腫瘍の形状にあわせて、集中的に照射する高精度放射線治療)が可能となっているが、それ以外の放射線治療施設のハード面の貧困は目を覆うばかりである。
こうした高額医療機器の適正配置や効率的利用に関しては、現場の医師の責任ばかりではなく、医療行政的にも検討され解決されなければならない問題である。放射線治療症例に対する施設間の歪みが医療の質への揺らぎとなっているからである。
<以下、次週に続く>

文献
1 近藤 誠:患者よ、がんと闘うな。文芸春秋、1996.
2 Charles S.Fuchs,et al:Gastric Carcinoma.N.Engl.J.Med.333(1):32-41,1995.
3 「表在癌」アンケート集計報告。第49回食道疾患研究会、大津市、1995年
4 西尾正道、他:非切除小細胞癌に対する集学的治療―Palliative careとしての放射線療法―。日本肺癌学会ワークショップ第10回記念講演集―肺癌に対する集学的治療は進歩したか―、中山書店:P72-84,1996.
5 第32回ASCO Proceedings, 15:372,1996.
6 西尾正道、他:放射線治療の有用性評価。臨床放射線、Vol.40,No.2,P2345-253,1995.
7 西尾正道、他:Surrogate Surveyによる食道癌治療の全国調査結果。癌の臨床、40:154-160,1994.
8 山田章吾(東北大学放射線科):Personal Communication.
※注「月刊新医療」96年11月号の「特集・揺らぐ日本医療」として掲載されたものである。
2 Charles S.Fuchs,et al:Gastric Carcinoma.N.Engl.J.Med.333(1):32-41,1995.
3 「表在癌」アンケート集計報告。第49回食道疾患研究会、大津市、1995年
4 西尾正道、他:非切除小細胞癌に対する集学的治療―Palliative careとしての放射線療法―。日本肺癌学会ワークショップ第10回記念講演集―肺癌に対する集学的治療は進歩したか―、中山書店:P72-84,1996.
5 第32回ASCO Proceedings, 15:372,1996.
6 西尾正道、他:放射線治療の有用性評価。臨床放射線、Vol.40,No.2,P2345-253,1995.
7 西尾正道、他:Surrogate Surveyによる食道癌治療の全国調査結果。癌の臨床、40:154-160,1994.
8 山田章吾(東北大学放射線科):Personal Communication.
※注「月刊新医療」96年11月号の「特集・揺らぐ日本医療」として掲載されたものである。
略歴
西尾 正道(にしお まさみち)
独立行政法人国立病院機構 北海道がんセンター 名誉院長 (放射線治療科)
1947年函館市生まれ。1974年札幌医科大学卒業。国立札幌病院・北海道地方がんセンター放射線科に勤務し39年間がんの放射線治療に従事。がんの放射線治療を通じて日本のがん医療の問題点を指摘し、収善するための医療を推進。「市民のためのがん治療の会」代表協力医を10年間つとめ本年4月より当会顧問。
独立行政法人国立病院機構 北海道がんセンター 名誉院長 (放射線治療科)
1947年函館市生まれ。1974年札幌医科大学卒業。国立札幌病院・北海道地方がんセンター放射線科に勤務し39年間がんの放射線治療に従事。がんの放射線治療を通じて日本のがん医療の問題点を指摘し、収善するための医療を推進。「市民のためのがん治療の会」代表協力医を10年間つとめ本年4月より当会顧問。

